
Бифосфонатите са медикаменти, които се използват сравнително често за лечение на остеопороза, малигнена хиперкалциемия, костни метастази от солидни тумори, както и на мултиплен миелом. Намират приложение също така при лечението на рак на гърдата, карцином на простата, белодробен карцином, бъбречен карцином, назофарингеални злокачествени тумори и карцином на щитовидната жлеза. Основни препарати от групата на бифосфонатите са Zoledronate, Alendronate, Ibandronate, Etidronate, Risedronate и Clodronate. Продължителността на приема на различните препарати е голяма - средно за 24 месеца, поради което и системните им ефекти се проявяват дълго време и са упорити. Бифосфонатната некроза на челюстите е техен важен страничен ефект, който е споменат за първи път през 2003 година в специализираната литература в публикацията на Marx. През 2014 година Американската асоциация на оралните и лицево - челюстните хирурзи предложи промяна в номенклатурата и заболяването вече се обозначава като медикаментозно индуцирана некроза на челюстните кости.
Предвид скорошното откриване и описание на заболяването, неговата етиология и патогенеза не са проучени напълно. Некрозата на челюстите представлява открита кост или кост, до която може да се достигне чрез сондиране през екстра- или интраорална фистула. Тази кост трябва да персистира за период от поне 8 седмици при пациент с настоящ или минал прием на антиангиогенни или антирезорбтивни медикаментозни агенти, без да е преминал каквото и да е лъчелечение, или без да има метастатично заболяване на челюстите - това е дефиницията на Ruggiero et al, 2014 година. Такива лезии имат силно негативно влияние върху качеството на живота на пациента и тяхното лечение може да отнеме дълъг период от време в различни ситуации, следователно по възможност оралните и лицево - челюстните хирурзи трябва да се стремят да предотвратят развитието на такива некрози. Все пак методите за превенция на такива некрози са все още доста оспорвани и е необходимо всички денто - алвеоларни намеси да се извършват с повишено внимание.
Патогенезата на това заболяване все още не е проучена в детайли. Различни хипотези описват много патологични процеси, които предизвикват некроза на челюстните кости - нарушено костно ремоделиране, подтисната костна резорбция, инхибиция на ангиогенезата, продължителна микротравма, имуносупресия, дефицит на витамин Д, възпаление с инфекциозен произход или увреждания на надлежащите меки тъкани. Описани са различни стадии на медикаментозно индуцирана некроза на челюстите - стадий 0 например е съпроводен с неспецифични симптоми, клинични и рентгенологични находки, които не са свързани с одонтогенни причинители. При стадий 0 все още няма открита кост в контакт с устната кухина. При стадий 1 се появява оголен участък от кост в устната кухина на пациента - този стадий обаче е безсимптомен, с ограничени клинични доказателства за наличието на инфекция. При стадий 2 има вече сигнификантни белези на възпалителен процес - болка, подуване, зачервяване, затопляне и нарушена функция (тези клинични белези са описани още през античността - tumor, calor, rubor, dolor, functio laesa). Има оголена костна тъкан, която е некротична. Най-тежко е положението при стадий 3 - налице са спонтанни фрактури, екстраорални фистули или остеолиза до долния мандибуларен ръб. Всички тези стадии са описани от същия италиански автор - Rugierro, в негови публикации през 2009 и 2014 година. Статистически погледнато, най-често от некрозата се засяга долната челюст; втори по честота са комбинираните лезии - на горна и долна челюст, и най-редки са изолираните некрози само в областта на максилата.
През последните години се натрупват все повече статистически данни за механизма на действието на бифосфонатите. Все повече автори застъпват становището че основна причина за развитието на бифосфонатната некроза е подтискането на остеокластите под въздействие на медикамента. Това е един на пръв поглед парадоксален процес - би следвало при увреждане на остеокластите да няма толкова съществен проблем, тъй като нова кост се образува предимно от остеобластите и по-малко от остеоцитите. Остеокластите обаче имат основна функция по отношение на костната регенерация, тяхното подтискане води и до нарушение в процесите на непрекъснато обновяване на костната тъкан и нейното ремоделиране. Това са процеси, които протичат непрекъснато в човешкия организъм, така че при нарушаване на функцията на остеокластите настъпва и своеобразен процес на увреждане и патологично стареене на костта - идеална среда за развитие на възпалителен процес. Освен това остеокластите са основни хистиоцитарни елементи на костната тъкан, които се грижат за нейната защита при попадане на микроорганизми и при увреждане на функцията им всякакви инфекциозни агенти се размножават безпрепятствено. В подкрепа на тези хипотези са клиничните наблюдения върху бифосфонатната некроза - това е процес, който се развива сравнително бавно, но може да достигне до много големи размери и да обхване обширни участъци от челюстните кости. Не са описани бифосфонатни некрози на други големи кости в организма - като феморална или илиачна кост, тъй като при тях липсва входна врата за навлизането на инфекция, каквато за лицево - челюстната област са зъбите с многобройните им патологични процеси.
За да се предотврати бифосфонатната остеонекроза на челюстите, е необходимо да се спазват някои правила. Преди всичко, зъбните екстракции трябва да са максимално атравматични. Раните трябва да се затварят първично с шевове, а острите костни ръбове - да се заглаждат. Около 3 дни предоперативно и 7 дни постоперативно е необходимо да се назначи антибиотична профилактика - с амоксиклав или клиндамицин при алергия към антибиотици от пеницилиновата група. Препоръчителният прием е около 1000 милиграма за 24 часа амоксиклав (всъщност 1000 милиграма амоксицилин, защото амоксиклавът съдържа и по 125 милиграма клавуланова киселина) или 600 милиграма клиндамицин - пак за 24 часа. След екстракцията на зъба е необходима орална хигиена и непрекъснато изплакване с хлорхексидин или други антибактериални средства. Според проучването на Matthias Zirk et al. (International Journal of Cranimaxillofacial Surgery, August 2017, Vol. 45, Issue 8) употребата на клиндамицин не е много удачна - поради високия процент на резистентност на микроорганизмите към този антибиотик. Според авторите 55 % от микроорганизмите, изолирани при бофософонатна некроза на челюстите, са резизстентни към клиндамицин. Това е един наистина много висок процент, който на практика обезсмисля приложението на антибиотика в такива случаи. Авторският колектив е от Германия, от университета в Кьолн, и провежда проучване върху действието на различни антимикробни агенти - според него резистентността е 20.9 % при комбинацията от ампицилин и сулбактам, 18.2 % при пиперацилин и тазобактам, 32.1 % при ампицилин, 43.2 % при еритромицин, 5.9 % при цефуроксим, 3.7 % при цефотаксим, 43.8 % при ципрофлоксацин, 29.6 % при моксифлоксацин, 46.3 % при ко-тримоксазол и 18.8 % при тетрациклин. При тези условия изборът на противомикробен агент за профилактика на остеонекрозата на челюстите е логичен - цефуроксим или цефотаксим. Следва да се има предвид че в различните географски региони резистентността към различни антибиотици е различна, а проучването на авторите е проведено сред германската популация.
www.dentalimplants.bg Лицево - челюстна хирургия www.ralev-dental.bg Травми на зъбите Ортодонтия Зъбни импланти
Ако желаете консултация с лицево - челюстен хирург, запишете си час на телефон 032 642056, 044 611 727 или 0888 646003
Прегледът е напълно безплатен. Отговаряме и на запитвания по електронна поща на адрес ceo@ralev-dental.bg и ralev@maxillofacial.bg
Контакт с нашия екип Адрес на нашата практика Концентрирани растежни фактори Автогенна кост
Остеомиелит на долна челюст Остеомиелит - обща информация Дълги импланти
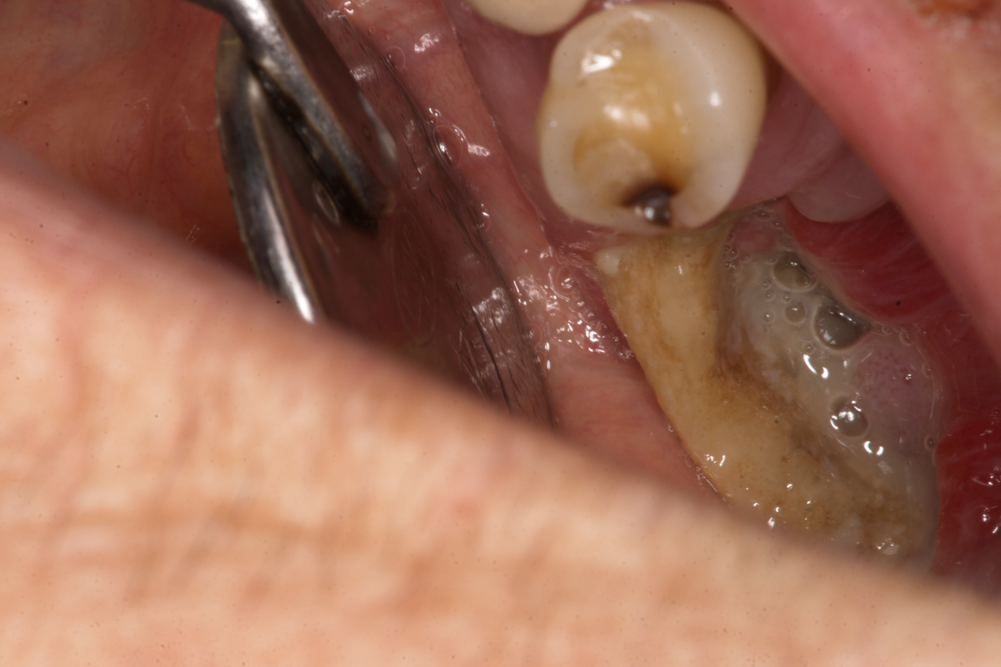
Снимка на медикаментозно индуцирана некроза на челюстите
Сравнителен анализ на различни имплантатни системи Повдигане на горночелюстния синус Усложнения в имплантологията
Случай на тежка бифосфонатна некроза на челюстта след екстракция на зъб 45. Вижда се обширен участък от костта, силно замърсен и без надлежаща лигавица. В дълбочина се откриват некротични разпаднати материи и хранителни остатъци. Пациентите се оплакват и от силен лош дъх от устата. При хистопатологични изследване се откриват участъци с костна некроза и колонии от актиномицети.
При данни за перорален или венозен прием на бифосфонати може да се предприемат и други профилактични мерки против развитието на бифосфонатна некроза. Непосредствено след екстракцията на зъба е необходимо да се осигурят условия за първично зарастване на раната - ситуационни шевове, заглаждане на остри ръбове, при необходимост - отпрепариране на ламбо от тъканите по съседство. Последната манипулация се налага особено често при моларни зъби, тъй като те са голям размер на короната в областта на шийката и след екстракцията им остава дефект на меките тъкани със значителен размер. При необходимост се срязва периостът в основата на ламбото, за да може то да се мобилизира и да покрие дефекта без напрежение. Добре е шевът на раните да се извършва с прекъснат дюшекчийски шев, който не позволява конецът да прокъса меките тъкани и да се образуват дехисценции. Според Kobayashi et al. (2010) бифосфонатите подтискат миграцията и пролиферацията на епителните клетки и именно по такъв механизъм започва развитието на бифосфонатната некроза на челюстите - в костта навлизат хранителни остатъци и микроорганизми и започва възпаление. Според авторите бифосфонатът не засяга фибробластите - те се увреждат вторично от микроорганизмите и факторите на възпалението. Тук се проявява в много голяма степен защитната и бариерна функция на епитела на кожата и лигавиците - те предпазват подлежащите тъкани от действието на различни увреждащи агенти и при липса на епител тъканите под него некротизират. Същото се наблюдава като вторичен ефект при травми и изгаряния на кожата, поради което е необходимо своевременно да се вземат мерки при такива състояния - да се защитят доколкото е възможно подлежащите тъкани.
Редица проучвания посочват като отключващ фактор не самата хирургична интервенция, а инфекциите след нея (тъй като устната кухина е наситена с микроорганизми) или преди нея - пулпити (рядко), периодонтити или увреждания на пародонта. Колкото по-дълъг е бил приемът на бифосфонати пред интервенцията, толкова по-голям е рискът от развитие на некроза след нея. Рискът е още по-голям при болни, приемащи антиангиогенни фактори - те се прилагат също с цел подтискане на туморния растеж, такъв препарат е Pazopanib. Поради това и през последните години се наложи промяна в терминологията - не се говори за бифосфонатна некроза, а за медикаментозно индуцирана некроза. Според проучваията на Marx (2003) и Hoff et al (2008) при прием на Zoledronate рискът от развитие на некроза на челюстните кости е 1 %, при комбинация обаче с антиангиогенни фактори рискът нараства до 16 %. Патогенезата на костната некроза е свързана с високия афинитет на всички тези медикаменти към ензима FPPS - Фарнезил Фосфат Синтетаза. Медикаментите се свързват с този ензим, блокират действието му и така се подтиска действието на остеокластите; множество по-нови проучвания обаче доказват ефект не само върху остеокластите, но и върхо остеоцити и остеобласти - всъщност, бифосфонатите блокират цялата обмяна в костта. И тъй като се свързват с костните минерали, техният ефект е много продължителен - до 10 години след интравенозен прием. Допълнителен увреждащ ефект има ускоряването на програмираната клетъчна смърт - апоптоза, която се наблюдава и при трите вида клетки. Интересно е че в много ниски концентрации бифосфонатите имат стимулиращ ефект по отношение на костните клетки - но с нарастване на концентрацията ефектът бързо става точно обратен - подтиска се обмяната в костта.
Carlson et al през 2013 година установяват че понякога в огнището на некроза се откриват и метастази от основния неопластичен процес, поради който болният е подложен на химиотерапия - метастази от карцином или огнища на мултиплен миелом. Това се случва със сравнително ниска честота - 5 %, но не и казустична рядкост, поради което е задължително при оперативни интервенции по повод бифосфонантна некроза да се извършва биопсично изследване.
Camacho - Alonso et al. през 2017 година съобщават за добър протективен ефект на мелатонина по отношение на остеобластите in vitro. Авторите култивират човешки клетки, подобни на остеобласти, и ги смесват със Zolendronic Acid - един от основните преапрати от групата на бифосфонатите, в концентрация 1, 5, 10, 50, 100 и 300. След това клетките са смесени с мелатонин в две концентрации - 100 и 200 микромола на литър. Мелатонинът е хормон, който се синтезира в епифизата и служи за регулация на циркадните ритми - състояния на сън и бодрост, като особено висока е концентрацията му през нощта. Нерядко е обвиняван за "Хормон на Младостта", приписвани му са чудодейни свойства на антиоксидант, като средство за подмладяване на организма и т.н. - концепции, клонящи повече към шаманизма и заклинанията, но все пак и множество сериозни проучвания доказват неговия цитопротективен ефект. В проучването на испанския екип золендроновата киселина показва най-изразен токсичен ефект в концентрации 100 и 300 микромола - логично е с концентрацията на токсина да се увеличава и вредният му ефект. Цитопротективният ефект на мелатонина е изразен при концентрации на золендроновата киселина до 10 единици - с нарастване на нейната концентрация над тези стойности ефектът на мелантонина рязко спада. Някои други проучвания показват добър ефект на мелатонина при мезенхимни клетки от периодонталния лигамент и зряла кост - Rodriguez - Lozano et al, 2015 година. Всичко това означава че мелатоннът би оказвал съответния протективен ефект и при живи хора, лекувани с бифософонати - за момента обаче всички проучвания са in vitro, при лабораторни условия, няма нито едно проучване при клинични условия.
Лечението на медикаментозно индуцираната некроза на челюстите включва и хирургични интервенции. Те трябва да са достатъчно радикални, за да се предотврати рецидив, и в същото време да не са прекалено травматични за пациента - тъй като обикновено пациентите с такива некрози са в увреден общ статус и с недостатъчно добри възстановителни способности. Най-общо трябва да се следва правилото да се ексцизира некротичната кост до участъци, в които вече се явяват кървящи точки - това са места в костта, където има вече съхранени кръвоносни съдове и именно те са кървящите точки. Следва да се има предвид голямата склонност към рецидиви - понякога се налага да се извършват до четири оперативни интервенции върху един и същи пациент. Добре е меките тъкани да се обшиват двуслойно, периост срещу периост, така че да се предотврати дехисценцията на оперативната рана и проникването отново на микроорганизми в дълбочина. Методите за костна пластика и направлявана тъканна регенерация са общо взето противопоказани, най-вече поради влошените обменни процеси в организма.
Понякога некротичната кост е неясно ограничена от съседната здрава кост. Разработени са апарати, които облъчват костта с поляризирана светлина и ясно показват къде е здравата кост и къде - некротичната. Понякога пък има склонност към образуване на костни секвестри - некротичният участък се отделя от здравата кост и буквално плува в меките тъкани. Повечето автори са единодушни -- това дава много добра прогноза на заболяването. Очевидно в тези случаи защитните сили на организма са добри и тялото се опитва да огранични действието на увреждащия агент в един точно определен участък, след което този участък да се отхвърли навън. В такива случаи е достатъчно просто да се отстрани костният секвестър, след което настъпва сравнително бързо спонтанно оздравяване. В много начален стадий са все още проучванията относно действието на концентрираните растежни фактори при прием на бифосфонати - според Anitua et al. (2016) обаче това е бъдещето при лечението на медикаментозно индуцирана некроза на челюстите. Концентрираните растежни фактори подтискат много силно действието на золендроновата киселина, вероятно поради остеостимулиращия ефект на тези фактори.
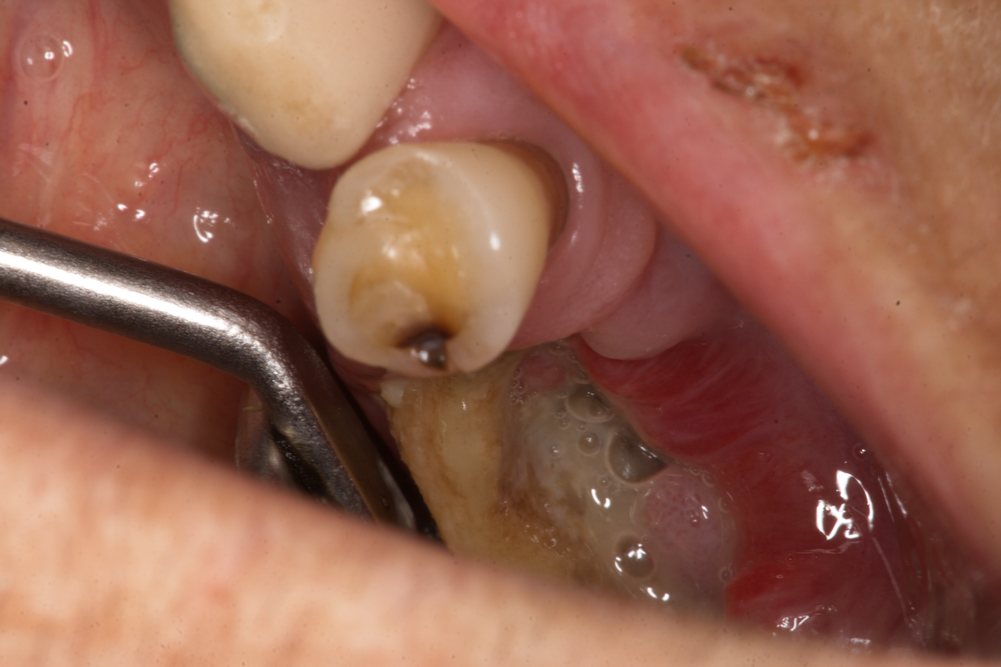
Некроза след прием на бифосфонати при пациент с карцином на простатата на възраст 69 години. Вижда се некротичната кост и силно възпалена лигавица около нея. Миризмата, която се отделя при такъв патологичен процес, е изключително неприятна. Налице е разпад на тъканите, хранителни остатъци и силно инфектирани материи.
Възниква логичният въпрос - какво е отношението на бифосфонатите по отношение на зъбните импланти? Възможно ли е при пациенти с прием на бифосфонати да се поставят зъбни импланти? Повечето автори са радикално настроени - не е удачно да се поставят зъбни импланти при каквито и да било данни за прием на бифосфонати. Съществуват обаче публикации за добра успеваемост при поставяне на импланти при пациенти с перорален прием на бифосфонати - в ниска концентрация, основно с цел подтискане на остеопорозата. Тъй като в ниски концентрации бифосфонатите имат стимулиращ ефект по отношение на костната обмяна, може дори да се наблюдава подобрена прогноза в областта на зъбната имплантология. Проблемът е че все още няма ясно поставена граница между стимулиращите и токсичните концентрации на бифосфонатите, а също и някои недотам лоялни медицински практики. Така например, много често за да се избегне пероралният прием на бифосфонати, той се замества с една инжекция месечно (или дори още по-рядко) на пацента - при това обаче моментално се стига до висока концентрация на препарат с всички съпътсващи рискове за развитие на остеонекроза на челюстите. Поради това е необходимо да се прецизира кога точно и в какви дози са приемани въпросните медикаменти. С преминаване на десетгодишен период на действие след последния венозен прием опасността от остеонекроза се елиминира. При всички случаи обаче дори само при анамнестични данни за прием на бифосфонати е необходимо да се осъществява съответната антибиотична профилактика на всеки един пациент преди поставянето на зъбни импланти.
Пирин Орална хирургия Ендодонтия Кариес Екип от млади зъболекари Имплантологичният портал на България
Зъбни импланти Синусов под Мембрана на горночелюстния синус Повдигане на синусовия под Провали в имплантологията
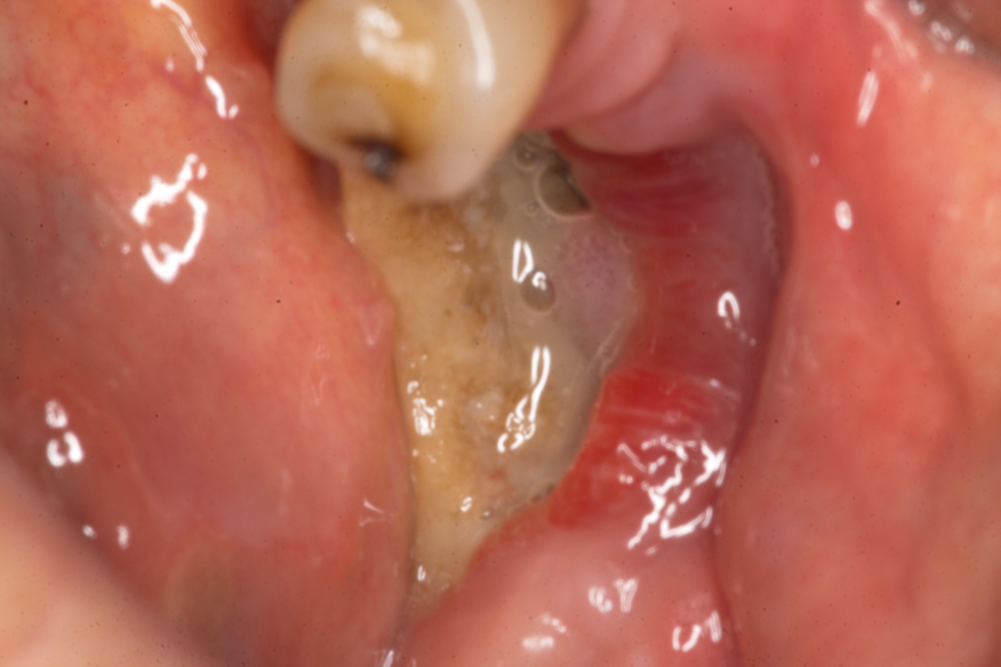
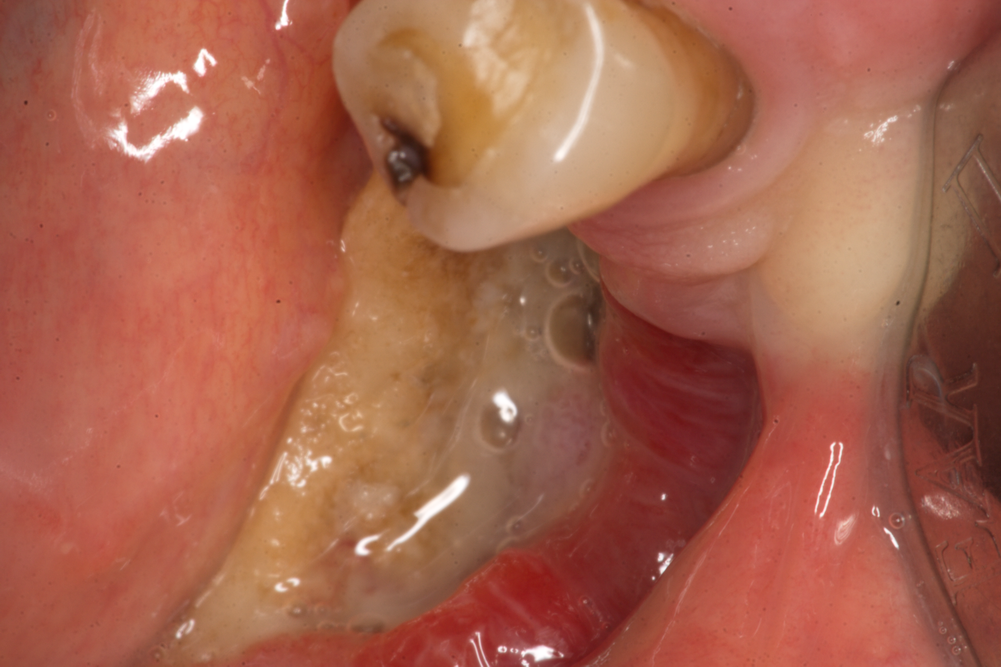
Медикаментозно индуцирана некроза на челюстите във втори стадий
Открит синуслифтинг Имедиатно имплантиране Видове имплантатни повърхности Зъболекар в Пловдив
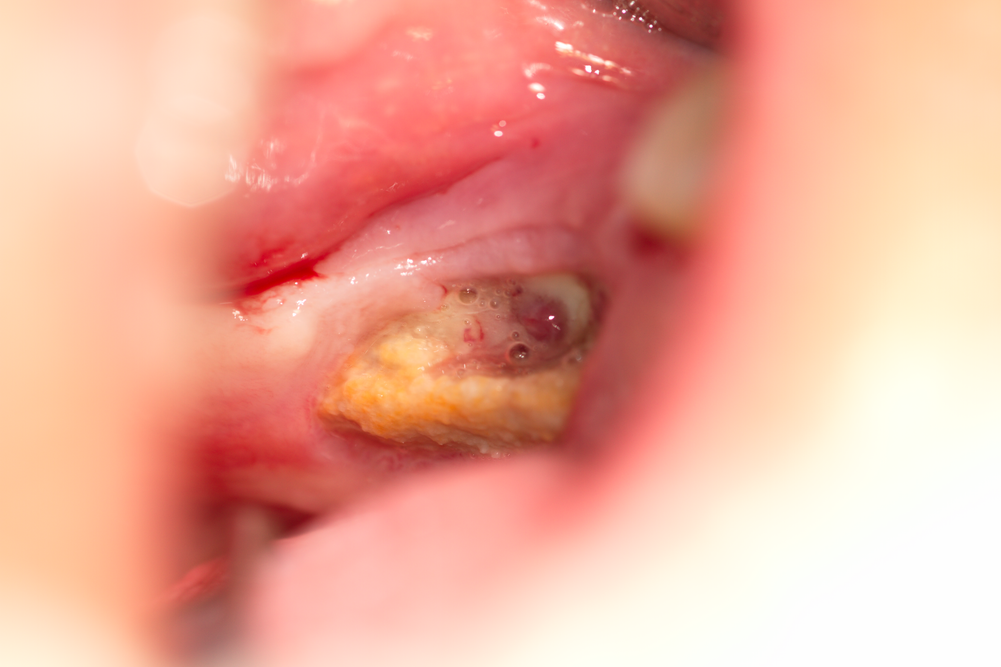
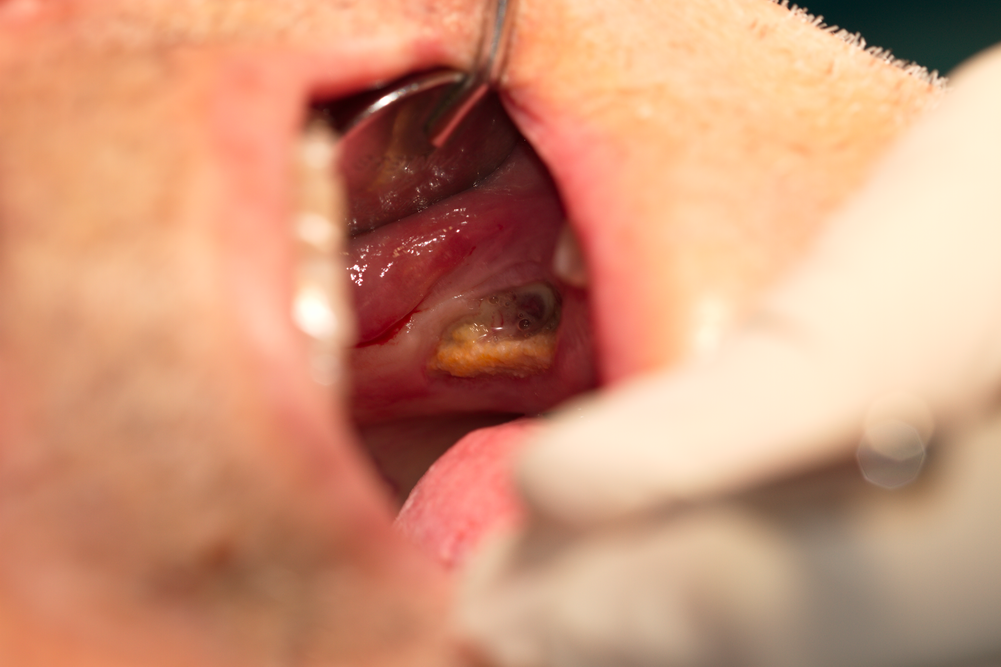
Некротична кост без тенденция за секвестрация - лоша прогноза при евентуална хирургична намеса. Наличието на костни секвестри предполага много по-добра прогноза на заболяването - в такива случаи организмът е ограничил зоната на увреждането и се опитва спонтанно да елиминира некротичните тъкани. В много случаи секвестърът е толкова добре оформен, че е достатъчно да бъде хванат с костна клеща и изтеглен навън от меките тъкани, при което настъпва бързо и спонтанно възстановяване на дефекта. Някои дентални лекари без никакъв опит в областта на оралната и лицево - челюстната хирургия по такъв начин успяват да помогнат на пациента си без изобщо да знаят че са лекували бифосфонатна некроза - късметът на начинаещия.
Имедиатно поставяне на зъбни импланти Къси импланти Остеоинтеграция Препоръчителни имплантатни размери
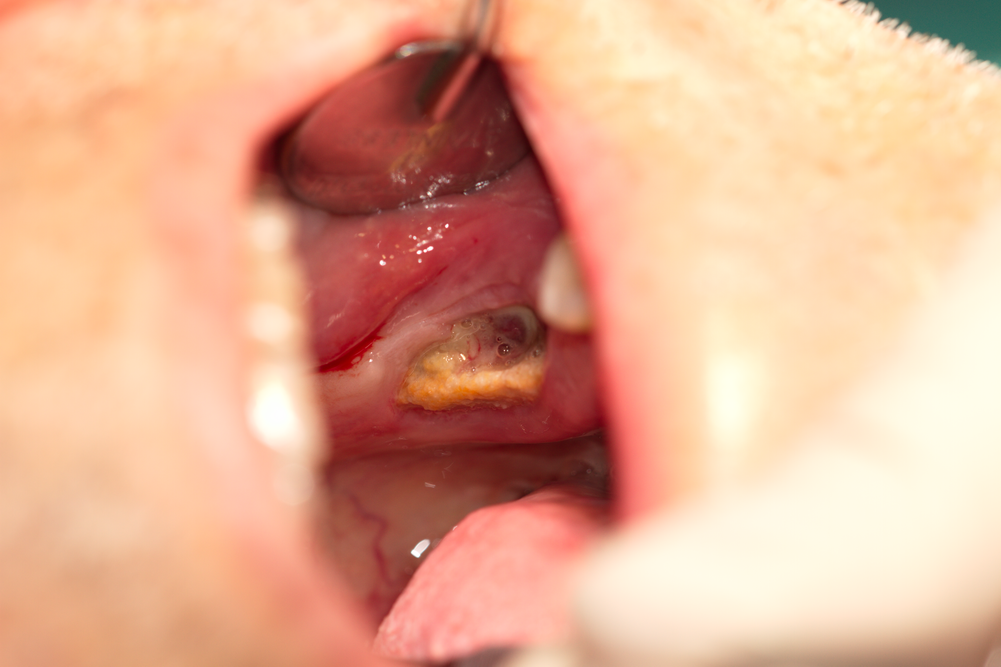
Синусна лигавица Закрит синуслифтинг Nobel Biocare Implantium Импланти Superline Система Neobiotech
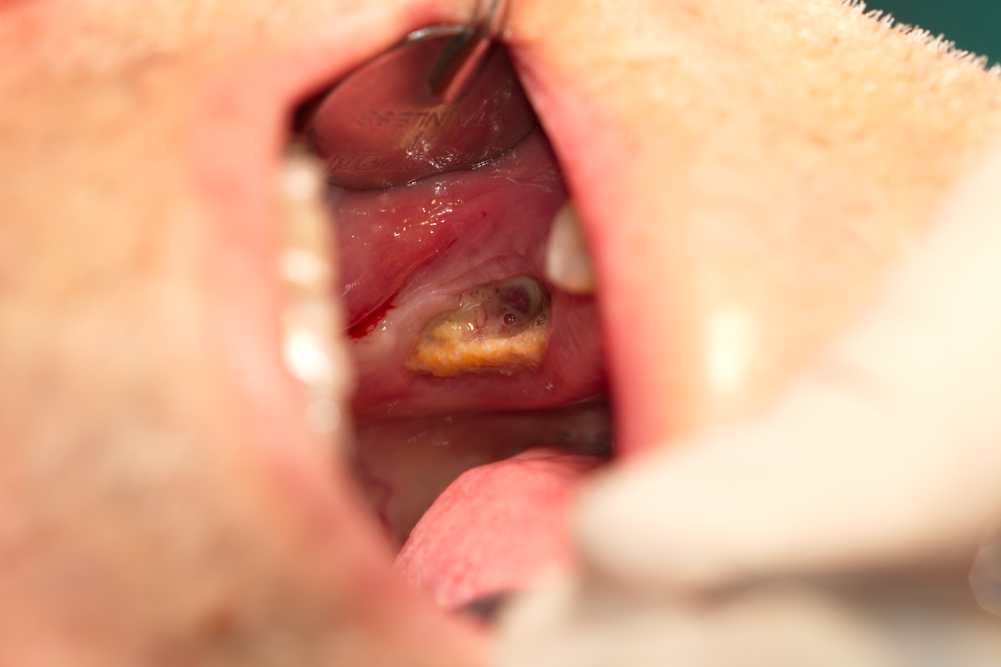
Наличие на няколко капки възпалителен ексудат в областта на увреждането. Принципно бифосфонатната некроза протича почти винаги под формата на хронично възпаление и много рядко като остро възпаление. В случай на имунен срив на организма или на внасяне на допълнителна инфекция от околната среда е възможна екзацербация (обостряне). Тогава се явява рядък, бледожълт ексудат с гноевиден храктер и зловонна миризма. Инцизиите и евакуацията на този ексудат не водят до стихване на възпалението - това не е pus bonum et laudabile (гной добра и достойна за уважение, както са се изразявали древните лечители). При повечето възпалителни процеси гнойният ексудат е именно такъв - с евакуацията му възпалението започва да отзвучава, поради което и хирурзите са лекували успешно острите възпаления дори и в доантибиотичната ера. При някои специфични възпаления (в миналото - основно туберкулоза и лепра) изтичането на ексудат не е водело до никакво подобрение, а много често и до допълнително влошаване на еволюцията на заболяването. Поради това и гнойните ексудативни промени при подобни възпаления са нарушавали душевния покой на лечителите през отминалите епохи.
Синуслифт с крестален достъп Зъболекар в Пловдив Костна пластика в имплантологията Система TBR
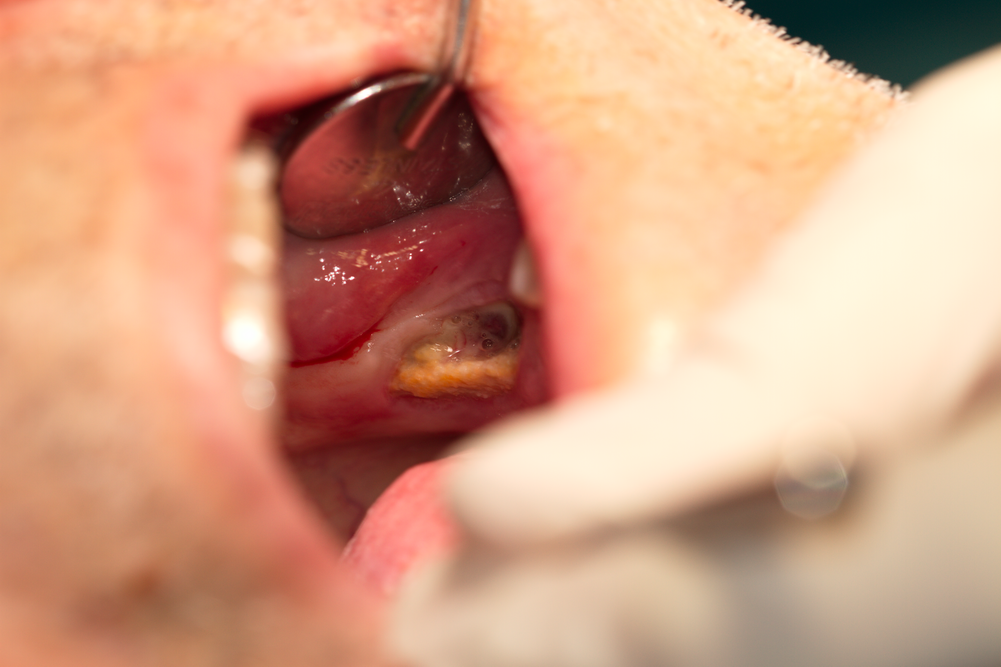
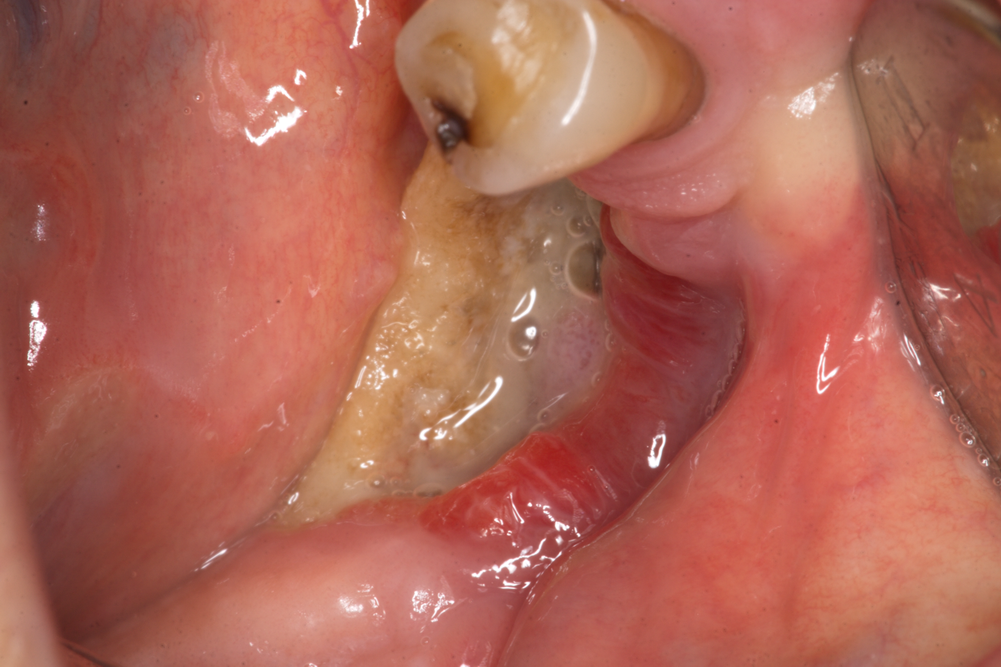
Участък с бифосфонатна некроза в областта на долната челюст вляво. Вижда се основният проблем, който затруднява хирургичното лечение на това заболяване - пълната липса на меки тъкани или тяхното недостатъчно количество в зоната на увреждане. Тъй като меките тъкани се изхранват основно от подлежащата кост и по-малко от съседните участъци, логично е при некроза на костта да се наблюдава и дефект на покривните тъкани над нея. В съседните участъци се наблюдава едно състояние на парабиоза на лигавицата и периоста - те изтъняват, стават късливи и понякога остри костни ръбчета пробиват и започват да проминират над тъканите - основно интердентални и интеррадикуларни септи (прегради) след зъбна екстракция.
Една от основните функции на епитела и подлежащите тъкани е защитната - протекция на всички подлежащи анатомични и хистологични структури, поради което при липса на епител увреждането на организма е бързо, обширно и изключително трудно за лечение. Този проблем е особено изразен при различните изгаряния и измръзвания в по-голяма дълбочина, но се проявява с пълна сила и при бифосфонатните некрози. Отстраняването на некротичните костни тъкани е основна хирургична манипулация, но освен това е необходима и изолация на зоната на увреждане от околната среда - което в повечето случаи е значително по-трудно от премахването на увредената кост. При липса на адекватна изолация процесът не само че не е излекуван, но дори се задълбочава и се разпространява в дълбочина, тъй като обмяната веществата в костта е нарушена и при навлизане на микроорганизми през оперативната рана не е възможно те да се елиминират от имунната система на организма. Поради това при прегледа на един пациент и планирането на оперативната интервенция е необходимо да се определи по какъв метод ще бъде коригиран дефектът на меките тъкани. В някои случаи при резекцията на увредената кост се навлиза на много голяма дълбочина, където вече има адекватно кръвоснабдени меки тъкани в добро състояние - тогава е необходимо единствено да се наложи плътен шев на оперативната рана, след което настъпва добър оздравителен процес. Отлични резултати се получават при налагането на двуслоен шев, който изолира доста добре подлежащите тъкани. В други случаи обаче дълбочината на некрозата е голяма и няма достатъчна площ на меките тъкани, които да покрият дефекта. Тогава е възможно да се ротират тъкани от съседен участък след отпрепариране на ламбо с по-голяма площ. Следва да се има предвид и възможността от оголване на кост встрани от зоната на увреждане, където впоследствие да се формира нова бифосфонатна некроза - процесът е генерализиран и остеокластите не функционират адекватно в целия организъм. Добър постоперативен резултат се получава при покриването на некротичната зона с ламбо със захранване през съдова анастомоза - така наречените микросъдови ламба. Също така е възможно да се осъществи присадка не само на меки тъкани, но и на кост - например от илиачния гребен или от фибуларната кост. Следва да се има предвид обаче че в донорския участък костта също е с нарушена обмяна и като такава трябва да бъде опазена от всякакви инфекции - така че постоперативно е необходимо да се назначи силна и продължителна антибиотична терапия. Присаждането на автогенна кост намира по-широко приложение при най-тежките случаи на бифосфонатна некроза - при опасност от спонтанна фрактура или при вече налична такава. Тогава единствената лечебна опция е трансплантацията на костно ламбо, задължително с микросъдова анастомоза. Свободният костен трансплантат няма добър ефект, тъй като този трансплантат се изхранва чрез прорастване на кръвоносни съдове от съседната кост, а там обменните процеси също са нарушени.
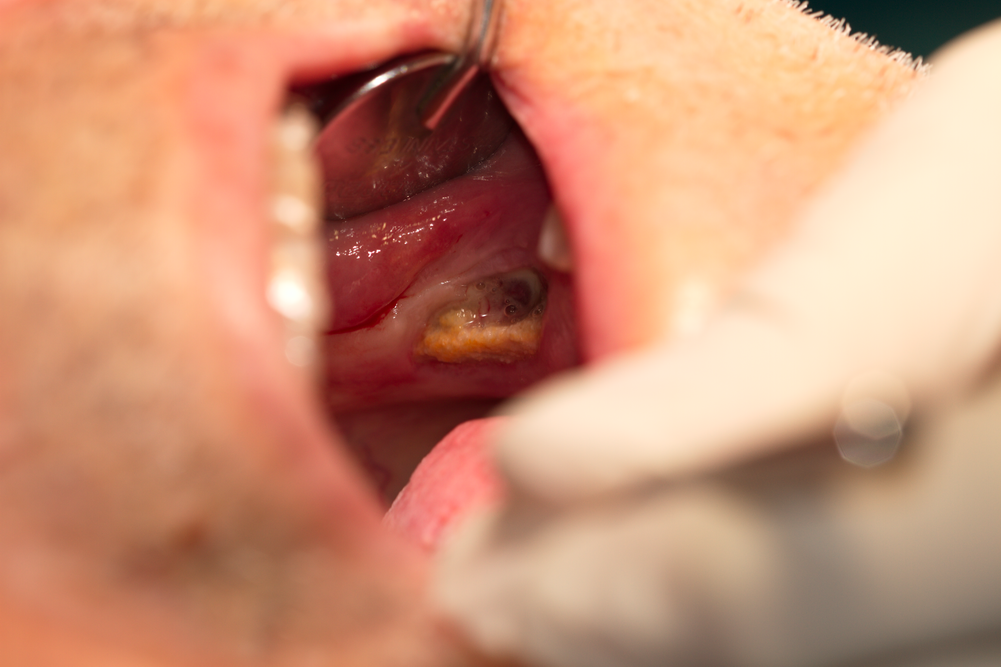
Снимка на некротичен участък от костта, който е своя център е покрит с вяли гранулации с лошо кръвоснабдяване. Вижда се как организмът се опитва да елиминира дефекта, но поради нарушените обменни процеси не е възможно да протече адекватно оздравяване. В редки случаи (основно при секвестрация на некротичната кост) все пак може да настъпи спонтанно оздравяване на бифосфонатната некроза - понякога дори и след години и то в най-неочаквания момент. По-често обаче процесът има неблагоприятна еволюция - напредва в дълбочина, води до спонтанни фрактури с последващи тежки увреждания на целия организъм на пациента. В други случаи е възможно меките тъкани да оздравеят и да херемтизират дефекта - с или без прилагане на различни оперативни интервенции с лечебна цел. Тогава (в случай че в дълбочина има остатъци от некротична и възпалена кост) е възможна екзацербация на процес - започват подувания на меките тъкани с клинична картина на абсцес или флегмон. Преди херметизирането на дефекта има възможност за изтичане на екудата навън - зоната на увреждане е в контакт с околната среда и при обостряне на хроничното възпаление ексудатът се евакуира безпрепятствено. След херметизацията обаче възможността за евакуация вече липсва и ексудатът се натрупва в съседните мекотъканни ложи - най-често сумбандибуларно и субментално. Това налага при всички оперативни интервенции да има екзактно и прецизно техническо изпълнение - да се почиства цялата некротична кост до здраво. Сравнително надежден клиничен критерий за това са така наречените кръвящи точки - наличието им показва функциониращи кръвоносни съдове и съответно поне някакво кръвоснабдяване на костта. Костни тъкани с променен цвят до тъмнокафяво и тъмнобежово следва да бъдат резецирани в пълен обем.
Синус лифтинг Синуслифт с латерален достъп Костна пластика Наклонени импланти Титанови мембрани
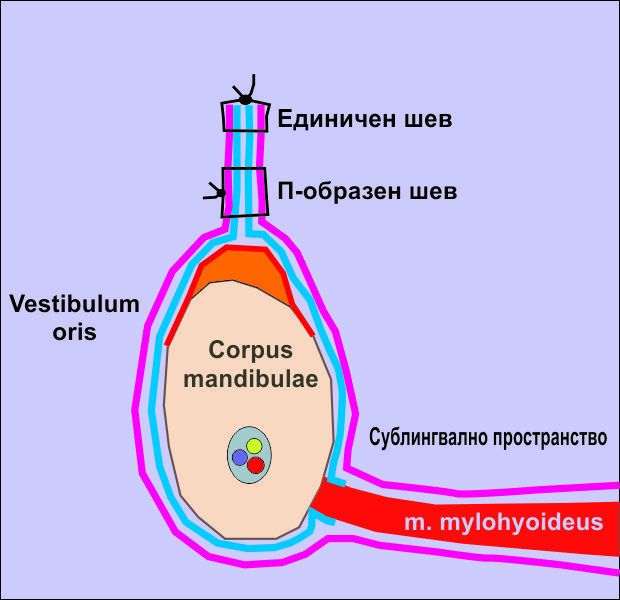
Техника на зашиване на меките тъкани след операция на бифосфонатна некроза. Премахването на некротичната кост е важно, но адекватната изолация на оперативната рана е също толкова важна за безпроблемното протичане на оздравителния процес. На горната схема е показана специфичната техника на обработка на меките тъкани, която осигурява добра изолация на оперативното поле - отпрепариране на муко - периосталните ламба и тяхното обшиване.
През последните няколко години се откриват положителни ефекти по отношение на бифосфонатната некроза при приема на медикаменти, понижаващи нивото на холестерола - за съжаление предимно като профилактика на остеонекрозата, а не като метод за лечение на вече настъпилата некроза. Флувастатин например представлява напълно синтетичен понижаващ холестерола лекарствен продукт, конкурентен инхибитор на HMG-CoA-редуктазата, която е отговорна за превръщането на HMG-Co-A в меволонат. Последният е прекурсор на стероли, включително и на холестерол. Флувастатин упражнява основното си действие в черния дроб и представлява главно рацемат на два ериторенантиомера, единия от които притежава фармакологична активност. Флувастатин се маркетира под търговското наименование Lescol, като в България е наличен във вид на таблетки с удължено освобождаване от 80 mg (Lescol XL 80 mg).
Терапевтичните индикации за прием на флувастатин са основно при дислипидемии. Медикаментът е възможно да се прилага за лечение на възрастни пациени с първична хиперхолестеролемия или смесена дислипидемия като допълнение към диетата, когато повлияването от диетата и другите нефармакологични терапии (например повишена физическа активност, редукция на тегло) е незадоволително. Освен това медикаментът осигурява вторична превенция на сериозни сърдечно - съдови нежелани събития при възрастни с коронарана болест на сърцето след перкутанна коронарна интервенция.
Лечението с дентални импланти се използва широко. В застаряващите общества броят на пациентите в напреднала възраст, които получават имплантно лечение се увеличава. Остеопорозата е добре известен рисков фактор за прогнозата на зъбните импланти. Публикацията на Oda Yukavi и съавтори има за цел да изследва ефектите на флувастатин върху диференциацията на стромалните клетки на костния мозък (BMSCs) в остеобласти при мишки, склонни към ускорено стареене (SAMP6) в сравнение с тези при нормалната мишка, устойчива на ускорено стареене (SAMR1) модел. За да се оцени клетъчната диференциация, нивата на генна експресия на bmp2 и runx2 са определени чрез количествена полимераза с обратна транскрипция (верижна реакция - qRT-PCR) и нивата на експресия на протеин се определят с помощта на ензимно свързан имуносорбентен анализ (BMP2) и имунофлуоресцентно оцветяване (BMP2 и Runx2). Определят се анализ на активността на алкалната фосфатаза (ALP) и хистохимично откриване. Ефектът на noggin, BMP - специфичен антагонист, е изследван с помощта на ALP хистохимично откриване. Използвана е натриева сол на флувастатин (Toronto Research Chemicals Inc., Онтарио, Канада) в различни концентрации: 0 μM (като контрола, MillQ вода), 0.1 μM, 0.5 μM и 1.0 μM, разтворени в MilliQ и стерилизиран с филтър, за да се оцени ефектът от дозата на флувастатин. В това проучване диференциацията на BMSCs в остеобласти е изследвана чрез експресия на остеобласт-свързани гени (bmp2, runx2 и bglap2), протеин и ендогенни ALP с ензимна активност. Засилена експресия на BMP2 както за ген, така и за протеин се наблюдава при SAMP6 и SAMR1. В SAMR1 BMSCs експресията на bmp2 mRNA е значително повишена при концентрации на флувастатин повече от 0.1 μM на 3 дни и 7 дни на култура, докато експресията на bmp2 mRNA в SAMP6 BMSCs е значително повишена при концентрации над 0.5 μM на 3-ти ден и на 7-ми ден в клетъчната култура. В протеиновия анализ ELISA тестът показяа че концентрациите на BMP2 в SAMR1 BMSCs са значително увеличени при концентрации над 0.1 μM на 3 дни култивиране. В SAMP6 BMSCs концентрацията на BMP2 се повишава значително при концентрации над 0.5 μM за 3 дни култивиране. При използване на имунофлуоресцентно оцветяване се наблюдава BMP2 - положителна реакция при всички концентрации в SAMR1 BMSCs. В SAMP6 BMSCs BMP2 - положителна реакция също е наблюдавана при всички концентрации.
В резултат на всички тези проучвания може да се направи изводът че флувастатинът има междинни физикохимични характеристики за хидрофобност и хидрофилност, тъй като е приблизително два пъти по-хидрофилен от ловастатин, но 40 пъти по-липофилен отколкото правастатин. Следователно флувастатинът се счита за подходящ за клетъчна култура, тъй като лесно се разтваря в хранителната среда.
Някои автори предполагат положителния ефект на локално приложен флувастатин за заздравяване на костите. Резултатите показват че BMP2 експресията определено се повишава чрез прилагане на флувастатин в SAMP6 и SAMR1 BMSC. Флувастатин инхибира HMG-CoA редуктазата, ранна стъпка в мевалонатния път. Експресията на Runx2, активността на ALP и минерализацията се засилват чрез лечение с флувастатин в SAMP6. Така в това проучване флувастатин стимулира диференциацията на BMSCs в остеобласти като следствие от повишена експресия на BMP2 и Runx2 и индуцирано производство на ALP и минерализация в SAMP6 BMSCs.
Флувастатин би могъл да бъде и клинично ефективен по отношение на подобряване на заздравителния процес в костната тъкан. Налице са и мнения относно положителния ефект от локалното приложение на флувастатин - освобождаваща система за заздравяване на костите. Тази концепция се подкрепя и от много други публикации в специализираната литература - което предполага че локалното приложение на флувастатин улеснява образуването на кост в SAMP6. Трябва да се подчертае че за валидирането на тази концепция са необходими още проучвания - всъщност в областта на медицината допълнителните проучвания никога не са излишни. Научно доказано е обаче че флувастатин подпомага диференциацията на BMSC в остеобласти по пътя на RhoA-BMP2 в SAMP6. Концентрацията на флувастатин за подпомагане на диференциацията на BMSCs в остеобласт е по-висока при SAMP6 (модел на остеопороза с мишки), отколкото в SAMR1 (контролни мишки).